Основным нововведением на рынке добровольного медицинского страхования (далее – ДМС) последних 5 лет является развитие страховыми организациями продуктов с телемедицинской составляющей. Развитие данного направления ускорила пандемия коронавирусной инфекции. Бурный рост продаж ДМС с телемедицинской составляющей в этот период наблюдался во всех страховых организациях, на фоне снижения объёма продаж по другим страховым продуктам. Страховые организации начали совершенствовать технологии с помощью, которых осуществлялись телемедицинские консультации, а именно обновление it–инфраструктуры и мобильных приложений компаний.
Для примера рассмотрены крупнейшие страховые организации, реализующие ДМС с телемедициной.
САО «РЕСО–гарантия» заявляла о существенном росте спроса на продукт «Телемедицина РЕСО» в 2020 году, когда началась пандемия. В апреле 2020 года было зафиксировано более 5 тысяч обращений по данному продукту, при том, что за весь 2019 год данной услугой воспользовалось менее 4 тысяч человек. В апреле полис «Телемедицина РЕСО» приобрело почти 3 тысячи человек, в то время как за весь 2019 год было продано всего 1610 полисов. Услуги предоставляются в мобильном приложении «РЕСО Мобайл» и в личном кабинете на сайте компании» [7]. В договор страхования включена консультация терапевта, врачей узкой специализации, а также консультации с психологами с увеличенным интервалом времени. Телемедицинские консультации осуществляют врачи клиники Medswiss.
В октябре 2020 года АО «АльфаСтрахование» обнародовала пресс–релиз о проведении телемедицинских консультаций с более чем 350 тыс. застрахованных, что выше всех проведенных телемедицинских консультаций в 2019 году на 30%. Самым популярным специалистом для телемедицинских консультаций является терапевт [9].
ПАО «Росгосстрах» выпустила ряд обновлений для мобильного приложения «РГС ДМС». Упростилась запись на приём врачу и регистрационные процедуры. Также упростился механизм оплаты услуг, в том числе франшизы. Помимо этом компания произвела масштабное обновление приложения «РГС Телемед», в котором проводятся телемедицинские консультации с застрахованными [15]. О существенной реновации мобильного приложения для телемедицинских консультаций объявила также САО «ВСК» [11].
По данным Businesstat, количество телемедицинских консультаций начало значительно увеличиваться с 2018 года, в этот же период наблюдается увеличение темпа роста договоров ДМС с физическими лицами. В 2020 году число телемедицинских консультаций увеличилось более чем в 4 раза по сравнению с 2019 годом и составило 4,5 млн консультаций. Резкое увеличение количества телемедицинских консультаций связанно с пандемией коронавирусной инфекции, из-за которой личные контакты с врачами были ограничены. Сокращение количества договоров ДМС на 16,7% в аналогичном периоде обусловлено снижением конечных расходов домохозяйств ввиду турбулентности экономики. В 2021 году темп прироста телемедицинских консультаций замедлился, а количество договоров ДМС с физическими лицами вернулось к «допандемийному» значению – порядка 8 млн договоров страхования [14]. Динамика количества телемедицинских консультаций и договоров ДМС с физическими лицами представлена на рисунке 1.
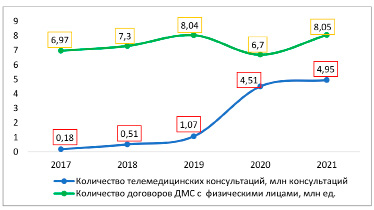
Рис. 1. Динамика количества телемедицинских консультаций и договоров ДМС с физическими лицами Источник: составлено автором по данным [6, 14]
Несмотря на рост популярности продуктов ДМС с телемедицинской составляющей в настоящее время существуют законодательные ограничения, препятствующие его развитию. В соответствии с Федеральным законом от 21.11.2011 №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» в ходе телемедицинского взаимодействия, запрещается: выдача медицинских справок, проведение медицинского осмотра, назначение курса лечения [1].
Фактически в настоящий момент в страховых программах с опцией «телемедицина» предоставляются только консультационные услуги и выдача записок рекомендательного характера. В период пандемии коронавирусной инфекции Министерство экономического развития Российской Федерации предлагало внести поправки действующее законодательство в части телемедицины, но Министерство здравоохранения Российской Федерации не согласовало проект Федерального закона Министерства экономического развития Российской Федерации из-за того, что считает преждевременным разрешать врачам ставить диагнозы без очного осмотра пациентов.
Весной 2020 года в первой редакции Федерального закона «О внесении изменений в отдельные законодательные акты Российской Федерации в целях принятия неотложных мер, направленных на обеспечение устойчивого развития экономики и предотвращение последствий распространения новой коронавирусной инфекции» от 08.06.2020 №166-ФЗ один пунктов касался предоставления возможности врачам государственных лечебно-профилактических учреждений в случае эпидемии или чрезвычайной ситуации проводить приём пациентов с использованием телемедицинских по особому распоряжению Правительства Российской Федерации [2].
Во втором чтении в Государственной думе Российской Федерации фраза «в том числе с применением телемедицинских технологий» из закона исчезла. Объясняется это тем, что до сих пор не разработаны порядки оказания первичной телемедицинской помощи, которые позволяли бы с большой степенью надежности полноценно произвести медицинский осмотр, а также осуществить экспертизу качества оказанной помощи. В отсутствии таких порядков законодатели не готовы брать на себя ответственность за повышенные риски. Главная проблема не в самом законе, а в методическом обеспечении первичных телемедицинских консультаций.
Таким образом, Министерству здравоохранения Российской Федерации необходимо разработать методическое обеспечение для проведения приёма с использованием телемедицинских технологий как минимум на случай эпидемий и чрезвычайных ситуаций. А в дальнейшем имплементировать в законодательство возможность использования телемедицинских технологий в рамках повторного приема врача.
Страховые организации развивают свои внутренние информационные системы, а также разрабатывается возможность взаимодействия с Единой государственная информационной системой здравоохранения (далее – ЕГИСЗ) в рамках Единого цифрового контура (далее – ЕЦК).
ЕЦК на основе ЕГИСЗ позволит обеспечить взаимодействие с информационными системами здравоохранения 85 субъектов России, порталом «Госуслуги» и личным кабинетом «Мое здоровье». Проект направлен на цифровую трансформацию отрасли здравоохранения, обеспечение кросс–функционального взаимодействия между информационными системами для ускорения процессов взаимодействия на различных уровнях: от населения с поликлиникой до регистраторов с организаторами здравоохранения. Внедрение медицинских информационных систем в рамках проекта должно быть организованно на всех уровнях. По сути, создаётся платформа, объединяющая информационное обеспечение всех направлений здравоохранения: лекарственное обеспечение, медицинскую помощью на всех этапах, взаимодействие между контрагентами, социальную поддержку, в т.ч. учет льготных лекарственных средств.
На реализацию проекта планируется направить 113,8 млрд руб. из Федерального бюджета и консолидированного бюджета субъектов Российской Федерации. Согласно проекту, до 2022 года все государственные и муниципальные ЛПУ должны полноценно использовать возможности ЕГИСЗ и обеспечить преемственность информационных систем при взаимодействии с агентами и пациентами, а к 2024 году 100% населения должно иметь доступ к электронным медицинским документам в личном кабинете на портале «Госуслуги».
Совершенствование ЕГИСЗ и интеграция региональных и федеральных систем позволит решить одну из ключевых проблем связанной с информационным взаимодействием со страховыми организациями. Именно страховщики оценивают обоснованность медицинской помощи, проводят независимую экспертизу качества оказания медицинской помощи, а также осуществляют информационное взаимодействие с гражданами. Ученые Национального исследовательского университета «Высшая школа экономика» отмечали в своем исследовании о необходимости сбора данных страховыми медицинскими организациями: о пациентах, характеристиках оказанных услуг, результатах медицинских вмешательств [5]. Это позволит улучшить экономическое обоснование распределения объёмов медицинской помощи, а также аккумулировать информацию о пациенте для корректного расчета тарифа.
Включение страховых организаций в ЕЦК позволит проводить экспертные мероприятия более оперативно, прозрачно и эффективно. Проблему подключения страховщиков в ЕЦК можно решить путем внесения соответствующих поправок в действующий нормативно-правовой акт – Постановление Правительства Российской Федерации от 05.05.2018 №555 «О единой государственной информационной системе в сфере здравоохранения» [4].
Актуальным также является вопрос информационной безопасности информационных систем страховых организаций, работающих с ДМС. В период пандемии коронавирусной инфекции количество киберпреступлений увеличилось, по данным экспертно-аналитического центра Группы компаний InfoWatch за 2020 год количество утечек информации ограниченного доступа в Мире составило 2395 случаев (в России – 404 случая или 16,9% от мирового распределения количества утечек). При этом 79% утечек спровоцированы сотрудниками самих организаций. Доля медицинских организаций в общем объёме утечек составляет 16,6% (2–е место по удельному весу, на 1–ом месте организации отрасли Высоких технологий) [13]. К тому же в 2022 году наблюдался ряд случаев, несанкционированного входа в ЕСИА с целью кражи персональных данных граждан, т.е. существуют реальные возможности «легкого взлома» информационных систем, хранящих конфиденциальные данные физических лиц.
Для внедрения информационной системы, позволяющей проводить телемедицинские консультации в бизнес-процессы страховой организации она должна соответствовать следующим требованиям:
1) интегрирована в ЕЦК ЕГИСЗ для обмена информацией с ЛПУ;
2) не противоречить законодательству о сохранении врачебной тайны;
3) не противоречить законодательству о персональных данных в соответствии с Федеральным законом «О персональных данных» от 27.07.2006 N 152–ФЗ [3];
4) интегрирована в IT-экосистему страховой организации;
5) защищена с использованием криптографических носителей;
6) внедрены алгоритмы идентификации застрахованного.
В рамках урегулирования убытков по добровольному медицинскому страхованию телемедицинские консультации внедряются в момент наступления страхового случая. Модель урегулирования страхового случая с применением телемедицинских технологий может представлять собой следующий вид (рисунок 2):
1) застрахованный первый раз обращается в страховую организацию – проводится телемедицинская консультация, в ходе которой даются рекомендации и в зависимости от состояния здоровья застрахованного даются направления на анализы, а затем на приём к терапевту / врачу узкой специализации или направление сразу на приём к терапевту / врачу узкой специализации;
2) застрахованный повторно обращается в страховую организацию – в зависимости от ситуации и собственного волеизъявления застрахованного определяется вид медицинской помощи: телемедицинская консультация, очный приём врача или диагностика / сдача анализов / процедуры.
В рамках модели реинжиниринга бизнес-процесса урегулирования страхового случая ДМС предполагается, что все виды анализов, медицинских заключений, результатов диагностики поставляются на мобильное приложение застрахованного и в личный кабинет на сайте страховой организации в оперативном порядке.
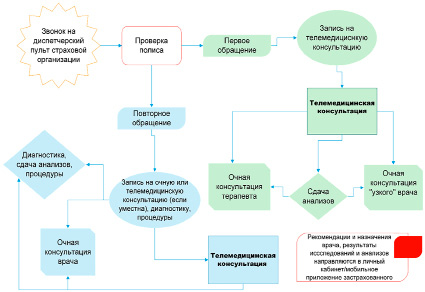
Рис. 2. Бизнес-процесс урегулирования страхового случая с применением телемедицинских технологий Источник: составлено автором
В результате внедрения телемедицинских технологий в бизнес-процессы страховых организаций преимущества получает как сама страховая организация, так и застрахованный.
Для застрахованного следует отметить следующие преимущества программ ДМС с телемедициной:
− сокращение времени на дорогу к врачу с целью очной консультации;
− возможность в любой момент в короткие сроки связаться с врачом, находясь в любом месте.
Для страховой организации преимущества ДМС с телемедициной состоят в:
− снижение коэффициента выплат за счет снижения стоимости приема доктора;
− расширение целевого сегмента клиентов за счет вариативности таких программ ДМС.
Анализ продуктовой линейки крупнейших российских страховых организаций по сбору страховых премий в сегменте ДМС (САО «РЕСО – гарантия», СПАО «Ингосстрах», ПАО «Альфастрахование», АО СК «СОГАЗ», САО «ВСК», ПАО «Группа Ренессанс страхование») показал высокую наполняемость страховых программ опцией «телемедицина» [7,8,9,10,11,12,15]. Предлагаемая модель корректировки бизнес-процесса урегулирования убытков при наступлении страховых случаев с учетом внедрения телемедицинских технологий может использоваться на практике страховыми организациями.

